1. Introduction - Des mots clés expliqués
L’anesthésie régionale est une méthode qui permet de réduire de façon ciblée la douleur en bloquant les transmissions nerveuses de la douleur. La douleur du travail, de l’accouchement et/ou d’une Césarienne vient des nerfs de la région du bas du dos. Deux techniques permettent de bloquer les nerfs concernés : il s’agit de l’anesthésie rachidienne (ou rachianesthésie) et de l’anesthésie péridurale.
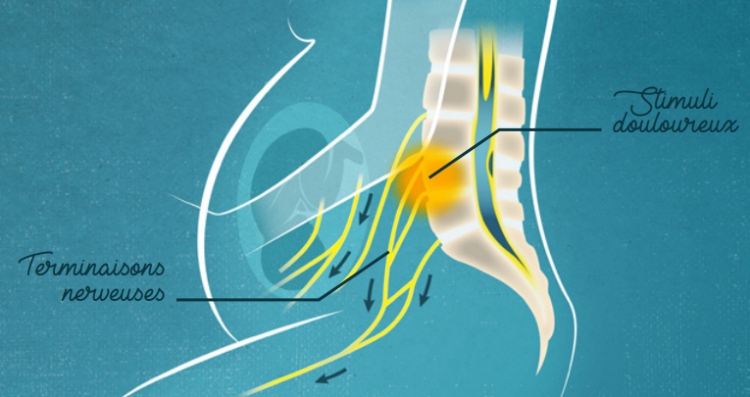
L’anesthésie rachidienne consiste en une injection dans l’espace rachidien qui permet une anesthésie rapide et puissante. La durée de cette anesthésie est limitée dans le temps et rarement compatible avec la durée habituelle du travail obstétrical (plusieurs heures). C’est la technique utilisée pour les césariennes programmées ou les gestes courts pendant la grossesse ou l’accouchement (réalisation d’un cerclage utérin par exemple).
L’anesthésie péridurale est la technique de choix pour le travail obstétrical et l’accouchement. Grâce à un fin tuyau (cathéter) glissé dans l’espace péridural, il sera possible d’injecter régulièrement des anesthésiques locaux pour maintenir le blocage de ces racines nerveuses. En fonction de la puissance du mélange injecté l’anesthésiste réanimateur pourra moduler l’effet entre une petite diminution de la douleur et une absence de toutes sensations. En fonction de la puissance du mélange injecté l’anesthésiste réanimateur pourra moduler l’effet entre analgésie et anesthésie. L’analgésie permet de calmer en douceur la douleur tout en conservant motricité et certaines sensations (toucher, contractions, descente du bébé). L’anesthésie repose sur l’injection d’un mélange plus puissant qui va bloquer intensément la douleur et dans le même temps une grande partie de la motricité et des sensations. C’est l’anesthésie de choix pour une césarienne en cours de travail ou pour les gestes de l’accouchement (utilisation d’instruments pour la naissance, vérification de la bonne délivrance du placenta).
Découvrez également la vidéo : "L'analgésie péridurale en obstétrique".
Sommaire :
1. Introduction - Des mots clés expliqués & Le vidéo
2. L’anesthésiste à la maternité : pour qui, pourquoi ?
3. La péridurale : pourquoi, pour qui, comment, ses conséquences ?
4. Les risques et les idées fausses / « On m’a dit que… »
5. Et si une césarienne non prévue était nécessaire ?
2.1 Rôle du médecin anesthésiste-réanimateur en maternité :
Il assure le soulagement de la douleur (analgésie) par la péridurale (ou parfois d’autres techniques), l’anesthésie pour césarienne programmée et les anesthésies en urgence ainsi que la réanimation maternelle si nécessaire, voire assister à la réanimation de l’enfant à naitre.
Il collabore avec les obstétriciens et les sages-femmes au suivi et au traitement des grossesses compliquées avant, pendant et après l’accouchement. Il travaille en lien avec d’autres spécialistes adultes pour les patientes présentant des maladies préexistantes ou des traitements complexes.
Il bénéficie de l’aide d’infirmiers anesthésistes (IADE)
2.2 Pourquoi rencontrer un Anesthésiste-Réanimateur en consultation avant un accouchement :
Parce que l’anticipation est garante de sécurité : en cas de situation urgente en salle de naissance, l’évaluation et la synthèse de votre état de santé réalisées en amont, permettront une prise en charge sans délai. C’est pour cela que la consultation d’anesthésie est obligatoire.
Classiquement l’anesthésiste-réanimateur vous rencontre lors du dernier trimestre de la grossesse. Si vous êtes porteuse d’une maladie chronique ou soignée par des traitements particuliers il est possible que l’anesthésiste-réanimateur souhaite vous rencontrer plus précocement pendant la grossesse.
Lors de la consultation il prend connaissance de votre histoire médicale, et recherche des facteurs de risques spécifiques (allergique, hémorragique, de phlébite, anesthésique…). Vous devez avoir avec vous tout document en votre possession sur votre état de santé pouvant aider à ces évaluations. En cas de facteur de risque spécifique ou difficulté prévisible vous serez informée de la stratégie envisagée. En cas de nécessité vous pourrez être orientée vers d’autres spécialistes pour un avis complémentaire.
L’ensemble des données pertinentes issues de la consultation est consigné dans un compte rendu intégré à votre dossier obstétrical, disponible et consulté au moment de l’accouchement. En effet il est peu probable que vous rencontriez le même anesthésiste en consultation et lors de l’accouchement. C’est également lors de cette consultation ou lors de réunions collectives que vous pourrez être informée le plus précisément et avec les données les plus récentes de la science sur la prise en charge de la douleur lors de l’accouchement. Un certain nombre de fausses idées existent fréquemment et ces moments sont spécifiques pour en discuter (les fausses idées sont également discutées la cinquième partie de ce dossier). Vous pourrez également discuter de vos attentes et de tout antécédent de vécu difficile lors d’une anesthésie.
Sommaire :
1. Introduction - Des mots clés expliqués & Le vidéo
2. L’anesthésiste à la maternité : pour qui, pourquoi ?
3. La péridurale : pourquoi, pour qui, comment, ses conséquences ?
4. Les risques et les idées fausses / « On m’a dit que… »
5. Et si une césarienne non prévue était nécessaire ?
3.1 Bénéfices attendus de l’anesthésie péridurale
Le premier bénéfice est de retrouver du confort : la douleur des contractions devient progressivement plus acceptable puis disparait, le soulagement est complet dans environ 90% des cas. De ce point de vue, aucune autre méthode n’arrive à égaler la péridurale.
La péridurale apporte une forme de sécurité à l’accouchement : un fin tuyau (le cathéter péridural) est laissé en place dans l’espace péridural pendant l’accouchement et en cas de geste urgent il pourra être utilisé pour éviter le recours à l’anesthésie générale. On observe également une limitation de la fatigue et de la dépense énergétique ce qui est particulièrement intéressant pour les mamans et les fœtus les plus fragiles.
On va vous proposer, grâce à une pompe à votre disposition, de gérer vous-même l’effet anti-douleur, l’analgésie. Cette méthode est nommée PCEA (Patient Controlled Epidural Analgesia ou Analgésie Péridurale Controlée par le Patient). Cela ne limite pas l’accès aux boissons ni à la mobilisation dans votre lit.
3.2 Qui peut bénéficier d’une analgésie péridurale pour l’accouchement ?
Les patientes en travail peuvent dans la plupart des cas bénéficier d’une analgésie péridurale. Les rares exceptions (infections, problèmes de coagulation, traitement…) sont le plus souvent repérées à la consultation d’anesthésie et/ou là prise de sang.
L’équipe d’anesthésie-réanimation fait son possible pour répondre aux demandes des patientes. En fonction de la charge de travail simultanée, le souhait de la patiente sur le moment de la pose est respecté.
Il n’y a pas de dilatation minimale du col de l’utérus requise, mais il faut être en travail ou en phase de déclenchement du travail et sentir le besoin d’être soulagée. Idéalement, une péridurale est placée lorsque vous êtes bien en travail et que le col est dilaté à 3 à 6 cm. Après 6 cm de dilatation, la pose de la péridurale doit être compatible avec la vitesse du travail et le délai prévisible de la naissance (le temps incompressible avant l’efficacité de l’analgésie est d’environ 30 minutes).
Dans certains cas l’équipe (obstétricien, sage-femme et anesthésiste-réanimateur) peut vous proposer une péridurale très tôt dans le travail, si le bénéfice de cette analgésie est particulièrement important pour votre accouchement.
Une anesthésie rachidienne ou une anesthésie générale peut également être réalisée juste après un accouchement sans péridurale si des gestes complémentaires sont nécessaires.
3.3 Détails techniques
La première étape est celle de la mise en place d’une voie veineuse, du matériel de surveillance de la pression artérielle et du rythme cardiaque maternel et fœtal. Classiquement la pose est réalisée en position assise le dos rond mais une position différente (allongée sur le côté) est parfois possible. La présence de l’accompagnant pendant la pose pourra vous être proposé pour apporter du confort. Il ou elle s’équipera alors comme demandé.
Le geste commence par un temps de désinfection du dos et l’installation de draps stériles. Puis une anesthésie locale pour insensibiliser la peau au point de ponction de l’aiguille de péridurale est réalisée. Pendant la pose de la péridurale vous pouvez signaler si une douleur apparaît. L’insertion d’un fin tuyau (cathéter péridural) est le plus souvent rapide. Certaines difficultés (connues ou non) ralentissent la pose : infiltration hydrique ou graisseuse du dos, scoliose, raideur, cambrure très marquée. Les produits injectés sont des anesthésiques locaux dilués associés à des dérivés de la morphine et parfois à d’autres molécules appelées adjuvants.
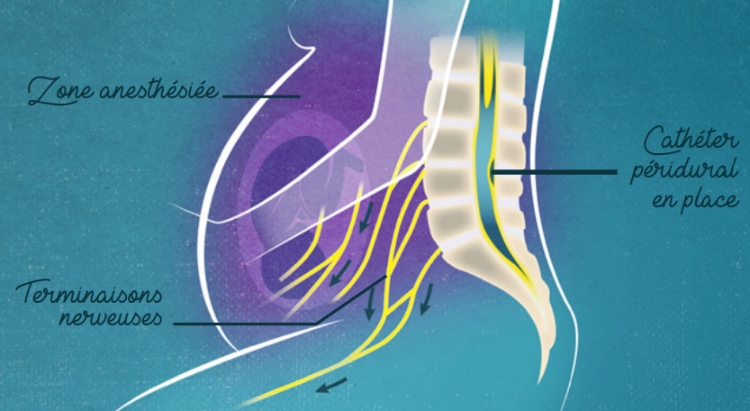
Le but est de diminuer le caractère douloureux des contractions tout en conservant à la fois des sensations et la possibilité de bouger.
Les sages-femmes sont également compétentes pour surveiller l’efficacité et la tolérance d’une analgésie péridurale et participer au maintien de l’analgésie.
Sommaire :
1. Introduction - Des mots clés expliqués & Le vidéo
2. L’anesthésiste à la maternité : pour qui, pourquoi ?
3. La péridurale : pourquoi, pour qui, comment, ses conséquences ?
4. Les risques et les idées fausses / « On m’a dit que… »
5. Et si une césarienne non prévue était nécessaire ?
4.1 Risques et effets indésirables
L’anesthésie est plus sûre que beaucoup de pratiques quotidiennes (voyage en voiture, pratique du vélo sur route…) mais comme tout acte de la vie elle peut être émaillée d’incidents ou de complications connus ou non, prévisibles ou non. Le risque zéro n’existe pas.
Les INCIDENTS qui peuvent survenir après la pose de l’analgésie péridurale :
- Le plus souvent il s’agit d’une absence (ou insuffisance) d’efficacité d’emblée ou dans un deuxième temps. En cas d’inefficacité d’emblée une nouvelle pose de cathéter peut être proposée. En cas de réapparition de la douleur un réajustement du cathéter et des doses peut être proposé avant d’envisager une nouvelle pose. En effet la douleur va croissante au cours de l’accouchement et s’étend au cours du temps du ventre vers le périnée et des adaptations peuvent être nécessaires.
- Un effet excessif de la péridurale peut aussi apparaitre. Si vous avez à disposition la pompe, vous devez diminuer les réinjections dans la péridurale et le signaler à la sage-femme.
- Dans les minutes ou heures qui suivent la pose, il peut être observé occasionnellement une diminution de la pression artérielle, une élévation de la température corporelle, des tremblements ou des démangeaisons. Ces inconvénients sont souvent traitables et n’ont pas de retentissement sur l’enfant.
- Après l’accouchement, une sensation particulière au point de ponction peut subsister quelques jours à quelques semaines.
Dans les heures ou les jours qui suivent l’accouchement sous péridurale des maux de tête peuvent apparaitre. Vous devez le signaler. L’équipe d’anesthésie évaluera et diagnostiquera s’il y a un lien avec la pose de la péridurale. En effet, chez certaines patientes (environ 1%), une brèche a été créée lors de la ponction dans la membrane appelée dure mère. Dans ce cas, différents traitements sont proposés. Pour réparer et cicatriser la brèche, il peut être proposé de prélever quelques millilitres de votre sang pour les injecter dans l’espace péridural.
Les COMPLICATIONS qui peuvent survenir :
- De façon tout à fait exceptionnelle après la pose d’une péridurale peuvent survenir un hématome péri-médullaire, une infection profonde, un traumatisme médullaire ou radiculaire. Ces événements exceptionnels surviennent dans moins de 1/250 000 cas, soit par exemple, un cas tous les 100 ans pour une maternité réalisant 2500 péridurales par an.
- Des symptômes - anesthésie trop étendue ou convulsions - liés à une diffusion anormale du produit dans le liquide céphalo-rachidien ou dans les vaisseaux ont été également rapportés de manière exceptionnelle. Les anesthésistes réanimateurs prennent toutes les précautions pour éviter ces complications. Néanmoins tout symptôme inattendu doit être signalé à l’équipe soignante.
- Il est fréquent de penser que tout problème de dos ou de racine nerveuse après l’accouchement est dû à la péridurale. Or dans la plupart des cas cela provient du travail et de l’accouchement par la pression continue du fœtus dans le bassin. Dans d’autres cas il peut s’agir d’une mauvaise position du dos ou des jambes pendant le travail dont la patiente n’a pas conscience car l’analgésie péridurale soulage également cette partie du corps. Les symptômes disparaissent avec le temps mais l’anesthésiste réanimateur sera disponible pour un examen et une prise en charge conjointement avec l’équipe obstétricale dans les suites de l’accouchement.
Effets connus sur le travail obstétrical et le FŒTUS
- Les effets de la péridurale sur le déroulement du travail et l’accouchement ont été beaucoup étudiés. Ils sont, grâce aux importants progrès réalisés ces vingt dernières années, faibles voire inexistants.
- L’analgésie péridurale n’augmente pas le risque de césarienne.
- Il peut arriver qu’après une certaine durée d’utilisation ou après plusieurs injections successives, apparaisse une difficulté à bouger les jambes. Si cette immobilité est intense et perdure, la durée de poussée peut être allongée et une aide à l’expulsion s’avérer nécessaire.
L’administration de « stimulants » du travail (ocytociques) n’est pas plus nécessaire avec que sans péridurale. - Les anesthésiques locaux sont injectés dans un espace anatomique ne communiquant pas avec le fœtus. Néanmoins il peut exister une faible diffusion vers le fœtus par voie sanguine qui est sans conséquence sur l’enfant aux doses administrées ; ce passage existe pour presque tous les produits ingérés, inhalés ou injectés chez la femme enceinte.
4.2 « On m’a dit que… »
« La péridurale pour l’accouchement et c’est le mal de dos assuré pendant des années ?»
Les douleurs lombaires sont fréquentes pendant et après la grossesse. Le risque de douleurs lombaires à long terme est le même que l’accouchement ait eu lieu avec ou sans analgésie péridurale.
« Je suis migraineuse de nature alors les migraines après la péridurale c’est pour moi ? »
Si vous êtes migraineuse vous pouvez au décours de l’accouchement déclencher une crise de migraine qui ne sera pas liée à votre péridurale. Certains maux de tête qui peuvent apparaître après une péridurale sont une complication mécanique rare de la péridurale (voir 3ème partie) et sans relation avec l’état migraineux.
« J’ai un tatouage en bas du dos alors j’oublie la péridurale ? »
Un tatouage n’est pas une contre-indication à l’analgésie péridurale. Généralement les anesthésistes essaient de glisser l’aiguille à côté du tatouage mais s’il est exactement sur la zone de ponction il faut savoir que le passage de l’aiguille peut laisser un minuscule point blanc dans un tatouage coloré et/ou une toute petite incision sera faite avant le passage de l’aiguille.
« Je suis épileptique je risque des convulsions si j’ai une péridurale ? »
Les crises d’épilepsie surviennent fréquemment lors de moments de stress et de dépenses énergétiques ou lorsque l’on interrompt le traitement. Lors d’un accouchement l’analgésie péridurale limite le stress et la dépense énergétique. Elle est donc recommandée aux patientes épileptiques. Les complications de type convulsions exceptionnellement décrites avec l’analgésie péridurale surviennent sans aucun terrain favorisant (voir au-dessus).
Sommaire :
1. Introduction - Des mots clés expliqués & Le vidéo
2. L’anesthésiste à la maternité : pour qui, pourquoi ?
3. La péridurale : pourquoi, pour qui, comment, ses conséquences ?
4. Les risques et les idées fausses / « On m’a dit que… »
5. Et si une césarienne non prévue était nécessaire ?
5. Et si une césarienne non prévue était nécessaire ?
Quelque fois pendant le travail une césarienne imprévue doit être réalisée : c’est le cas chez 10 à 15 % des femmes en travail. Si une analgésie péridurale efficace est en place, l’anesthésiste réanimateur privilégiera la réinjection de produits plus puissants dans le cathéter afin de passer du stade d’analgésie à celui d’anesthésie permettant d’éviter l’anesthésie générale. Dans le cas contraire (efficacité jugée insuffisante pendant le travail ou absence de péridurale) une rachianesthésie peut vous être proposée si l’on dispose de suffisamment de temps avant de faire naître l’enfant.
S’il devait y avoir recours à une anesthésie générale, il est souhaitable de limiter au maximum le passage des médicaments d’anesthésie dans la circulation fœtale pour éviter l’endormissement de l’enfant. C’est pour cela que la préparation de la chirurgie est réalisée avant l’anesthésie générale de la maman.
Quel que soit le mode d’anesthésie, un certain nombre de gestes devra être réalisé rapidement pour sécuriser cette césarienne : administration d’une préparation antiacide pour l’estomac, mise en place d’une sonde vésicale, transfert vers la salle de césarienne, mise en place des différents moniteurs, désinfection de la peau, installation des champs opératoires (draps). Ces moments peuvent vous sembler surprenants.
Nous sommes à vos côtés pour vous accompagner dans cette étape. De votre côté, pour participer pleinement et efficacement, pour votre bien-être et celui du bébé, vous pouvez par exemple porter toute votre attention sur votre respiration. Selon le degré d’urgence, votre conjoint pourra vous accompagner.
Sommaire :
1. Introduction - Des mots clés expliqués & Le vidéo
2. L’anesthésiste à la maternité : pour qui, pourquoi ?
3. La péridurale : pourquoi, pour qui, comment, ses conséquences ?
4. Les risques et les idées fausses / « On m’a dit que… »
5. Et si une césarienne non prévue était nécessaire ?
